Dépression et inflammation : le rôle émergent du système immunitaire en psychiatrie
Publié par Université de Tours, le 7 décembre 2021 3.4k
La dépression est une maladie mentale fréquente, et mal comprise. Selon les critères du DSM-5 (le Diagnostic and Statistical Manual of Mental Disorder, publié par l’Association américaine de psychiatrie) ; elle est caractérisée par des symptômes tels qu’une tristesse persistante, un manque de motivation à effectuer des tâches habituelles, une perte d’intérêt et de plaisir, une grande fatigue, des troubles du sommeil, une perte d’appétit… mais également un sentiment de désespoir, qui peut mener jusqu’à des pensées et gestes suicidaires.
Pendant longtemps, nous n’avons pas disposé de traitements adaptés. Jusqu’à ce que, dans les années 1950, on découvre fortuitement que certains médicaments, des inhibiteurs de l’enzyme de dégradation de la sérotonine testés jusque-là dans d’autres indications (comme antituberculeux), avaient des effets positifs sur « l’humeur »…
Cette observation a contribué à l’élaboration de l’hypothèse selon laquelle la dépression pouvait être une maladie causée par un déséquilibre biochimique de neurotransmetteurs, ces substances libérées entre cellules nerveuses.
Un neurotransmetteur particulièrement suspecté fut la sérotonine, dont il a été montré qu’il intervient dans la modulation des émotions. En effet, la plupart des médicaments qui agissent comme antidépresseur ont pour effet de renforcer la disponibilité de la sérotonine, notamment en inhibant sa récupération par les neurones. Ces médicaments, de type Prozac©, sont ainsi devenus la classe d’antidépresseurs la plus fréquemment prescrite.
Cependant, environ 30 % des patients souffrant de dépression ne voient pas leur état s’améliorer par ces traitements. La recherche de nouveaux mécanismes neurobiologiques a donc été élargie.
L’inflammation : une nouvelle piste prometteuse
Le rôle de l’inflammation a, dans ce cadre, connu un intérêt grandissant pour les perspectives thérapeutiques qu’il permettrait d’ouvrir. Encore imparfaite, cette hypothèse s’appuie toutefois sur de multiples observations biologiques et cliniques telles que :
- Les patients souffrant de maladies inflammatoires chroniques présentent une prévalence élevée de troubles dépressifs ;
- Des malades traités par immunothérapie avec des cytokines (petites protéines pro-inflammatoires) développent fréquemment un syndrome dépressif sévère ;
- Des biomarqueurs de l’inflammation (cytokines pro-inflammatoires, protéine C-réactive ou CRP) sont souvent en quantité plus élevés dans le sang des patients présentant un épisode de dépression majeure. Un trait qui semble corrélé avec un profil clinique d’anhédonie (perte de la capacité à ressentir le plaisir) et de troubles cognitifs, et est souvent associé à la non-réponse aux médicaments antidépresseurs ;
- Certains anti-inflammatoires réduisent l’état dépressif per se ou potentialisent l’effet clinique des antidépresseurs ;
- L’état inflammatoire modifie le comportement et la connectivité cérébrale, en particulier dans le système de récompense du cerveau, entre striatum ventral et le cortex frontal (circuit qui gère les émotions positives de bien-être).
Ces observations établissant un lien entre pathologie mentale et inflammation sont suffisamment solides pour permettre l’émergence d’une nouvelle discipline : la psycho-neuro-immunologie ou immuno-psychiatrie. Plusieurs journaux scientifiques internationaux de grande notoriété publient désormais des travaux dans ce champ émergent et une société internationale de neuro-immunologie a été fondée.
De multiples pistes à explorer
L’hypothèse d’une composante inflammatoire dans la maladie mentale a ceci d’intéressant qu’elle conduit à reconsidérer le trouble comme une pathologie de l’organisme entier et non comme exclusivement cérébrale : ce qui permet de dépasser une approche trop dichotomisante entre pathologies de l’esprit (maladies mentales) et pathologies somatiques (du corps).
La recherche dans ce domaine n’en est qu’à ses débuts, et l’origine de l’inflammation qui accompagne les pathologies mentales reste mal comprise. En effet, une inflammation est habituellement une réponse immunitaire non spécifique et transitoire en réaction à l’exposition à un corps étranger ou à un agent infectieux. Dans le cas de la maladie mentale, l’origine de l’inflammation doit être recherchée au niveau de l’organisme.
La responsabilité d’un glucocorticoïde (le cortisol), hormone du stress, a été également évoquée. Un stress chronique est en effet souvent un facteur déclenchant d’une pathologie dépressive.
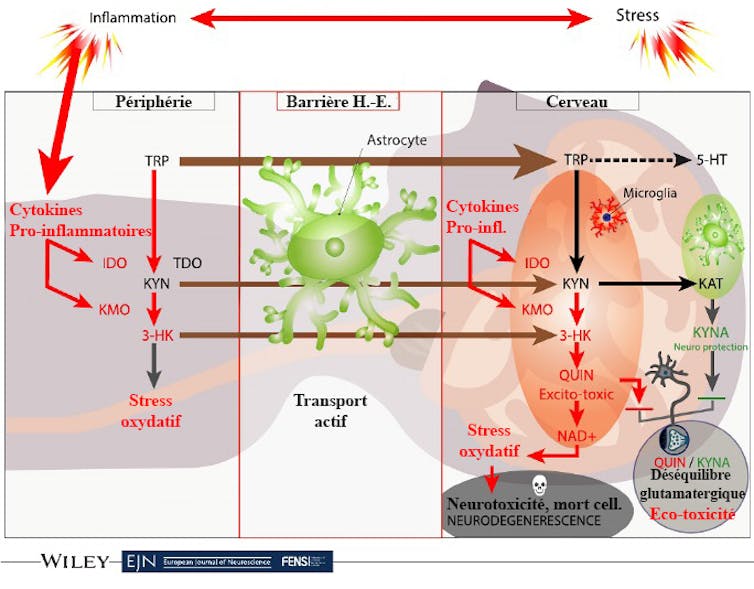
On s’interroge aussi sur les mécanismes de dispersion de cellules immunitaires (macrophages) et des médiateurs de l’inflammation (interleukines pro-inflammatoires) du compartiment sanguin vers l’intérieur du cerveau. Cette entrée des macrophages est vraisemblablement la conséquence d’une modification de la perméabilité de la barrière hémato-encéphalique, qui sépare les compartiments sanguin et cérébral.
Des travaux expérimentaux chez l’animal suggèrent que cette modification pourrait être la conséquence du stress mécanique induit par la circulation sanguine – une hypothèse désormais bien documentée en clinique humaine (par de nouvelles techniques d’imagerie par ultrason par exemple.
L’intérêt de cette nouvelle approche est qu’elle est compatible avec le modèle biochimique préexistant. Un lien entre déficit de la transmission de la sérotonine et inflammation a en effet été trouvé : le chaînon manquant entre ces deux voies semble être la voie métabolique dite « Tryptophane/kynurénine/acide quinolinique ».
Le tryptophane est un amino-acide qui nous est apporté par l’alimentation et est le précurseur de la sérotonine. Or, en cas d’inflammation ou de stress, les réactions biologiques de métabolisation du tryptophane sont détournées vers une autre molécule, la kynurénine, et d’autres produits ayant des propriétés oxydantes ou excito-toxiques (toxiques pour les neurones) comme l’acide quinolinique.
Au cœur des réactions biologiques impliquées
Selon certains auteurs, 85 % des synapses de notre cortex cérébral utilisent un neurotransmetteur appelé glutamate – qui y serait ainsi le principal neurotransmetteur excitateur. Cela signifie que toute modification de l’activité des synapses « glutamatergiques » aura un impact élevé sur l’activité cérébrale. Or l’acide quinolinique est capable de se fixer sur les mêmes récepteurs que le glutamate pour en potentialiser l’effet (effet agoniste). Leur excès de stimulation conduit à un phénomène d’excito-toxicité, aboutissant à de la mort neuronale.
Cette hypothèse de l’implication de la neuro-inflammation et de la voie métabolique des kynurénines excito-toxique dans la dépression est congruente avec l’hypothèse du rôle du glutamate dans la dépression. D’autant que des études pharmacologiques ont montré, chez l’humain, qu’une autre molécule capable cette fois de concurrencer le glutamate sur ses récepteurs (effet antagoniste), la kétamine, a des propriétés antidépressives puissantes et rapides.
Mais ce n’est pas le seul intérêt de ce modèle : la découverte des liens entre système impliquant la sérotonine et inflammation permet aussi de mieux comprendre les liens entre dépression et pathologies neurodégénératives comme la maladie d’Alzheimer.
Il a en effet été démontré en clinique humaine que la survenue d’épisodes dépressifs augmente la probabilité de développer, plus tard, un trouble comme la maladie d’Alzheimer, ce qui suggère des mécanismes communs à ces deux pathologies.
Il a également pu être mis en évidence, chez l’animal, que le stress chronique perturbe certaines voies métaboliques dans des régions du cerveau impliquées dans la dépression chez l’humain – telles que l’amygdale (qui a un rôle de système d’alerte) et serait notamment impliquée dans la détection du plaisir.
L’inflammation et l’état de stress chronique conduisent aussi à l’accumulation de composés favorisant là encore la mort neuronale, qui caractérise les pathologies neuro-dégénératives de type Alzheimer.
On le voit, la prise en considération de la composante inflammatoire ouvre un champ de recherche prometteur. Elle permet non seulement d’envisager de nouvelles pistes thérapeutiques pour les maladies mentales comme la dépression, mais aussi de mieux comprendre leurs relations avec d’autres pathologies – neuro-dégénératives notamment.
Pascal Barone, Maître de conférences en Neurosciences, UMR iBrain, imagerie et cerveau, univ-Tours/INSERM, laboratoire de psychiatrie neuro-fonctionnelle, Tours, France, Université de Tours; Esther Belzic, PhD à Neurosciences Paris Seine à l'institut de Biologie Paris Seine, CNRS UMR 8246, Inserm U1130, Sorbonne Université; Negar Ahmadi, PhD à Institut de Génomique Fonctionnelle, Centre national de la recherche scientifique (CNRS) et Vincent Camus, Professeur des Universités-Praticien Hospitalier, Université de Tours & INSERM U1253, CHRU de Tours, Université de Tours
Cet article est republié à partir de The Conversation sous licence Creative Commons. Lire l’article original.




